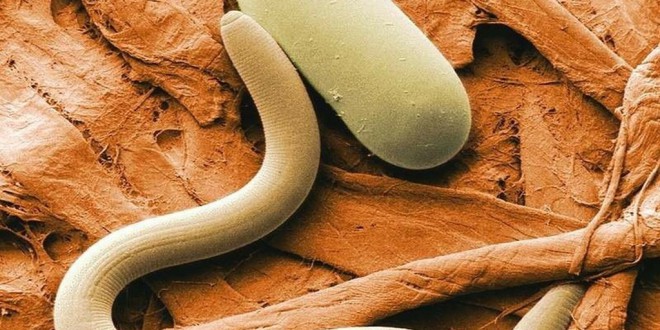
Трихинеллез
Эпидемиология: В течение года в США сообщается о 50-100 случаях данной инфекции.
Путь заражения: Цисты Trichinella spiralis попадают в ЖКТ при употреблении в пищу неправильно обработанного мяса свиньи, медведя, моржа и других животных. Профилактика заключается в термической обработке мяса, пока оно не потеряет розовую окраску. Хранение при температуре – 15 °С в течение 3 дней не всегда инактивирует арктическую Tr. spiralis.
Клинические проявления: При тяжелой инфекции возникает диарея, затем лихорадка, эозинофилия выражена больше чем в 90 % случаев, миалгия, отек лица, конъюнктивальные и другие кровоизлияния. Личинки паразита обычно рассеяны в мышцах лица, шеи, конечностей, нижних отделов спины и диафрагмы. Отмечаются макулопапулезная сыпь, кровохарканье, миокардит, энцефалит.
Диагностика: Проводят биопсию 1 г пораженной мышцы рядом с сухожилием.
Лечение: Тиабендазол (минтезол) 25 мг/кг 2 раза в день на курс 5-7 сут или мебендазол (вермокс) 400 мг внутрь 3 раза в сутки при проявлениях кишечной инфекции. Ни один антигельминтный препарат не удаляет личинок из мышц. При тяжелом течении инфекции к лечению добавляют преднизолон внутрь 1 мг/кг/сут в течение 5 дней.
Глазные и висцеральные поражения Larva migrans
Эпидемиология: Положительные результаты серологических тестов отмечены у 20 % школьников в США.
Путь заражения: Человек грязными руками заносит в рот частички почвы, загрязненные фекалиями собак, содержащими яйца Toxocara canis.
Клинические проявления: Отмечаются лихорадка, плохое самочувствие, анорексия, похудание, кашель, хрипы в легких, сыпь, гепатоспленомегалия и выраженная эозинофилия у 90 % больных. У половины больных находят в легких преходящие инфильтраты. Поражение органа зрения включает гранулемы сетчатки, напоминающие ретинобластому, эн-дофтальмит, увеит и хориоретинит.
Диагностика: Положительные результаты иммуноферментного анализа (ELISA) на антитела Г. canis. Яйца паразита в кале отсутствуют.
Лечение: Применяют диэтилкарбамазин 3 мг/кг внутрь 3 раза в сутки в течение 21 дня или тиабендазол в дозе 50 мг/кг внутрь 2 раза в сутки в течение 5 дней. При тяжелом поражении внутренних органов назначают преднизолон в дозе 40-60 мг внутрь, с отменой через неделю при улучшении состояния больного. При поражении глаз эффективность комбинации антигельминтных препаратов со стероидами не доказана.
Кожные Larva migrans
Путь заражения: Вылупившиеся в почве личинки Ancylostoma braziliense проникают через кожу.
Клинические проявления: Эритематозная, зудящая «ползучая сыпь» от мигрирующей личинки распространяется на несколько сантиметров в день.
Диагностика: Биопсия кожи малоэффективна.
Лечение: Тиабендазол 25 мг/кг внутрь 2 раза в сутки или нанесение суспензии на пораженную кожу в течение 2-5 сут уменьшают выраженность симптомов. Личинка погибает через несколько недель.
Шистосомозы
Эпидемиология: Schistosoma mansoni обнаружена в Южной Америке, на островах Карибского моря, в Африке и на Среднем Востоке; 5. japonicum — на Дальнем Востоке; 5. haematobium — в Африке и на Среднем Востоке; 5. mekongi — вдоль реки Меконг в Индокитае. Всего в мире инфицировано около 200 млн. людей.
Патогенез: Церкарии из тел пресноводных улиток проникают через неповрежденную кожу. Созревающие, а также половозрелые мужские и женские особи попадают в мезен-териальные венулы, мочевой пузырь и мочеточники. Выделенные яйца вызывают в тканях гранулематозное воспаление и фиброз.
Клиническая картина: Острый шистосомоз, или лихорадка Катаяма, длится до 3 мес у путешествующих по эндемичным регионам. Тяжелая инфекция вызывает портальный фиброз с развитием варикозного расширения вен пищевода и спленомегалии при инфициро-вании 5. mansoni, S. japonicum и S. mekongi. Для S. haematobium характерны гемату-рия, дизурия, фиброз мочевого пузыря и мочеточников. Возможно развитие легочного сердца и иммунокомплексного гломерулонефрита. В Египте и Судане описана диарея с кровью.
Диагноз: Основан на выявлении овальных, с выступающим боковым шипом, яиц паразита в моче (5. haematobium), кале или тканях.
Лечение (табл.72-1)
Аскаридоз
Патогенез: Инвазивные яйца Ascaris lumbricoides проглатываются человеком; вылупившиеся личинки попадают в циркулирующую кровь, проникают в альвеолы легких, выкашливаются, заглатываются и созревают в тонкой кишке.
Эпидемиология: Во всем мире инфицированы около 1 млрд. людей, особенно в тропиках и субтропиках.
Таблица 72-1 Лечение шистосомоза*
|
Вид возбудителя
|
Препарат
|
Суммарные дозы (мг/кг массы тела)
|
Режим применения
|
|
5. haematobium
|
Празиквантел Метрифонат
|
40 22,5-30
|
Однократно или дробно по 20 мг/кг По 7,5-10 мг/кг 1 раз в 2 нед х 3
|
|
S. mansoni В Америке и бассейне Карибского моря
|
Оксамнихин Празиквантел
|
15 40
|
Однократно внутрь во время еды 1-2 раза по 20 мг/кг через 4 ч натощак
|
|
В Африке и на Среднем Востоке
|
Оксамнихин
|
60
|
15 мг/кг 2 раза в день в течение 2 сут во время еды
|
|
S. japonicum vuwS.mekongi
|
Празиквантел Празиквантел
|
40 60
|
1-2 раза по 20 мг/кг через 4 ч натощак 20 мг/кг в сутки через 4 ч во время еды
|
* Все рекомендуемые препараты принимают внутрь. Источник: Nash Т.Е. РВБХ-13, стр.927.
Клинические проявления: В фазе легочной миграции развиваются лихорадка, кашель, эозинофилия. Тяжелая инвазия кишечника может вести к непроходимости или мальабсорбции, но в большинстве случаев протекает бессимптомно.
Диагностика: Яйца и взрослые особи можно обнаружить в кале под микроскопом.
Лечение: Мебендазол 100 мг внутрь 2 раза в сутки, пирантел памоат 11 мг/кг внутрь однократно, или албендазол.
Стронгилоидоз
Патогенез: Личинки Stmngyloides stercoralis проникают через кожу из зараженной фекалиями почвы, попадают в альвеолы, поднимаются по дыхательным путям, проплатываются и созревают в тонкой кишке. При аутоинфекции личинка распространяется по организму из кишечника и кожи.
Эпидемиология: Инфекция распространена в зонах с влажным тропическим климатом, в южных областях США, среди обитателей домов социального призрения, где меры гигиены выполняются не в полном объеме.
Клинические проявления: Крапивница на кистях рук и ягодицах, признаки подкожного передвижения личинок, кашель, бронхоспазм, боли в эпигастрии, усиливающиеся во время еды, периодическая эозинофилия — все это характеризует неосложненную инфекцию. У больного с иммунодефицитом аутоинфекция может вызвать диссеминацию паразита по различным органам и системам, развитие грамотрицательного сепсиса, пневмонии или менингита.
Диагностика: Обнаружение личинок в кале или в пробах аспирата кишечника является диагностически значимым. ELISA чувствителен к антигенам Stmngyloides. Филяриевид-ные личинки вполне различимы в кале и других биологических средах при диссе-минированной инфекции.
Лечение: Тиабендазол 25 мг/кг внутрь 2 раза в сутки в течение 2 дней при неосложненной инфекции и в течение 7 дней при ее диссеминации.
Филяриатоз
Патогенез: Филярии передаются при укусе комара. Взрослые формы филярий находятся в лимфатических сосудах, узлах и синусах; воспалительная реакция и смерть паразита вызывают фиброз и лимфатический отек.
Эпидемиология: В Индонезии (В. timori) и на Дальнем Востоке (Brugia malayi) в тропиках и субтропиках инфицировано 8 млн. людей (Wuchereria bancrofti).
Клиника: Типичные проявления: бессимптомная микрофиляремия, филяриатозная лихорадка и нарушение оттока лимфы.
Диагностика: Трудно установить ночные эпизоды микрофиляремии, вызванной W. bancrofti. Серологическая диагностика затруднена из-за перекрестных реакций антител организма к антигенам других гельминтов (у лиц из эндемических зон) и антигенам филярий.
Лечение: При явном филяриатозе назначают диэтилкарбамазин (ДЭК) в дозе 6 мг/кг в сутки, разделив на 2 приема, в течение 2-3 нед. Также эффективно однократное назначение ивермектина. Возможно сопутствующее назначение глюкокортикоидов или постепенное повышение их дозы для предотвращения острых реакций организма на гибель паразита.
Онхоцеркоз
Патогенез: Микрофилярии находятся в коже, глазном яблоке и лимфатических узлах.
Эпидемиология: В Экваториальной Африке и Латинской Америке заражены около 13 млн. человек.
Клинические проявления: Подкожные узлы содержат взрослых паразитов. Может отмечаться выраженный зуд. Васкуляризация и рубцевание роговицы может вызвать «речную слепоту».
Диагностика: Кожные срезы помещают на 2-4 ч в изотонический раствор натрия хлорида, при последующем исследовании материала под микроскопом можно обнаружить мик-рофилярий.
Лечение: Иссечение узлов на голове предупреждает поражение органа зрения. Внутрь назначают ивермектин в дозе 150 мкг/кг раз в год или раз в 6 мес. Препарат противопоказан в период беременности и лактации. Заболевания ЦНС и возраст до 5 лет — факторы, снижающие активность гематоэнцефалического барьера. Терапия су-рамином показана только лишь при необходимости полного выздоровления.
Тениоз
Патогенез: Цистицерки (паразит в личиночной стадии) поглощаются человеком при употреблении в пищу термически недостаточно обработанной говядины (Таета saginata) или свинины (Г. solium). Проматывание яиц Т. solium при употреблении в пищу содержащего их мяса вызывает цистицеркоз.
Клинические проявления: Легкая симптоматика проявляется дискомфортом в животе, тошнотой, нарушением аппетита, похуданием. В кале могут быть обнаружены проглоттиды. Цистицеркоз ЦНС может сопровождаться судорогами и гидроцефалией.
Диагностика: Яйца и проглоттиды (сегменты червя) обнаруживают в кале.
Лечение: Инклосамид 4 таблетки по 0,5 г (разжевать) или празиквантел 10-20 мг/кг однократно. При симптоматическом лечении нейроцистицеркоза празиквантел назначают в дозе 50 мг/кг в сутки в 3 приема в течение 15 дней + албендазол в дозе 5 мг/кг 3 раза в день курсом на 8 дней. Поражение глаза, позвоночника и желудочков мозга может потребовать оперативного лечения.
Эхинококков
Патогенез: Человек проглатывает яйца ленточного паразита, обитающего в кишечнике семейства псовых; зародыши проникают в кровоток, инфицируют внутренние органы, особенно печень и легкие. Эхинококковые кисты порождают дочерние кисты с новыми личинками или сколексами.
Эпидемиология: Природный очаг Е. granulosus — пастбища домашнего скота за пределами Северной Америки, Е. multilocularis распространена в арктических и субарктических зонах, Е. vogeli обнаруживается в Центральной и Южной Америке.
Клинические проявления: Кисты увеличиваются в размерах на протяжении 5-20 лет, вызывая увеличение органа и чувство дискомфорта. Кисты, содержащие Е. multilocularis, разрушают окружающие ткани. Разрыв кисты может вызвать лихорадку, зуд, крапивницу, анафилаксию или множественную диссеминацию.
Диагностика: Обнаружение дочерних кист внутри большой кисты при КТ свидетельствует об эхинококкозной инфекции. Попытка чрескожной аспирации материала чревата разрывом кисты и диссеминацией. Серологические тесты отрицательны у 50 % больных.
Лечение
Назначают албендазол в дозе 400 мг внутрь 2 раза в сутки в течение 28 дней перед оперативным вмешательством. В неоперабельных случаях повторяют курс 1-8 раз с интервалом в 2-3 нед.
Чесотка
Патогенез: Самка Sarcoptes scabies — клещ, паразитирующий в роговом слое кожи, его выделения вызывают зуд. Инфекция передается при интимном контакте. Гиперинвазия вызывает возникновение варианта чесотки с корками, или норвежской чесотки.
Клинические проявления: Чесоточные ходы обнаруживают в межпальцевых промежутках, на кистях рук, локтях, в интертригинозных зонах. Голова, шея, ладони, подошвы у взрослых обычно не затронуты. Интенсивность зуда усиливается ночью и после горячей ванны. Норвежская чесотка напоминает псориаз и может не сопровождаться зудом.
Диагностика: Исследуют соскоб эпидермиса вместе с клещевыми ходами, на наличие клещей, их личинок и яиц. Кроме того, собирают анамнез и проводят клинический осмотр.
Лечение: После ванны (душа) наносят на кожу 5 % крем с перметрином, оставив свободными голову и шею, на 8 ч. Зуд может сохраняться неделями и месяцами.
Педикулез (вшивость)
Патогенез: Вши обитают в волосах (Pediculus humanus или capitis), одежде (corporis), на лобковых, подмышечных волосах, на ресницах(Pthiruspubis), питаясь кровью. Их яйца (гниды) прикрепляются к волосам и к одежде. Инфекция передается при тесном контакте, при обмене одеждой без предварительной стирки и проглаживания, в условиях скученности, при длительном использовании грязной одежды и постельного белья. Вши переносят эпидемический возвратный тиф, сыпной тиф и окопную лихорадку.
Клинические проявления: Головные вши вызывают зуд волосистой части головы, шеи, плеч с образованием экссудата, корок и слипанием волос. Поражения платяной вошью находятся в области шеи, сопровождаются гиперпигментацией и лихенификацией, типичными для вшивости у бродяг. Лобковые вши вызывают интенсивный лобковый, подмышечный и ресничный зуд с образованием 2-миллиметровых голубых макул в области укусов и повреждений.
Диагностика: Выявляют яйца паразитов, взрослых особей и следы укусов.
Лечение: 1 % крем с пермитрином или 1 % крем с малатионом для уничтожения паразитов и их яиц. 1 % линдан более токсичен, не действует на гнид, процедуру повторяют через 1 нед.
 Naromed Сайт о народной медицине, травах и лекарственных растениях
Naromed Сайт о народной медицине, травах и лекарственных растениях